- Accueil
- Pathologies
- Le canal lombaire étroit
Sténose lombaire du canal rachidien ou canal lombaire étroit
Vous souffrez d’une sténose du canal lombaire, une intervention chirurgicale est envisagée. Afin de prendre une décision en toute connaissance de cause, vous devez être informé des risques encourus et des suites normalement prévisibles de l’intervention. Le médecin vous expliquera pourquoi l’opération est nécessaire et comment elle peut se dérouler. Cette fiche vous aidera à mieux comprendre l’ensemble de ces notions.
Qu'est-ce qu’une sténose lombaire du canal rachidien ?
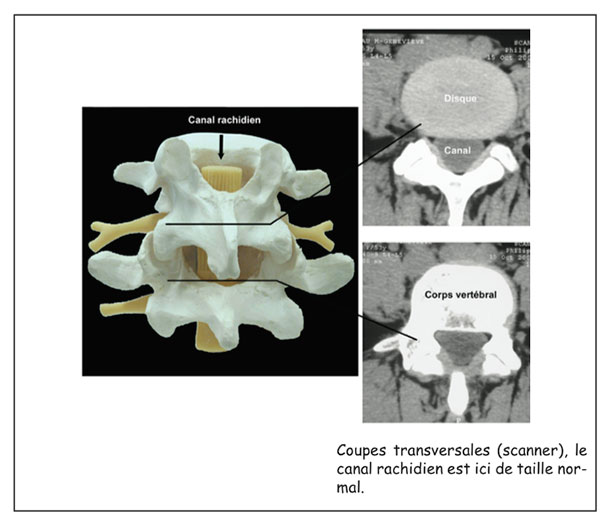
La colonne vertébrale (ou rachis) est constituée de vertèbres au milieu desquelles passe un canal : le canal rachidien. Ce canal est généralement assez large pour contenir sans problème toutes les racines nerveuses qui, à ce niveau là, cheminent dans un « sac », le sac dural. Selon la constitution du patient ou bien à cause de phénomènes d’usure natu- relle (arthrose), un rétrécissement du canal rachidien (sténose canalaire lombaire ou canal lombaire rétréci) peut survenir.
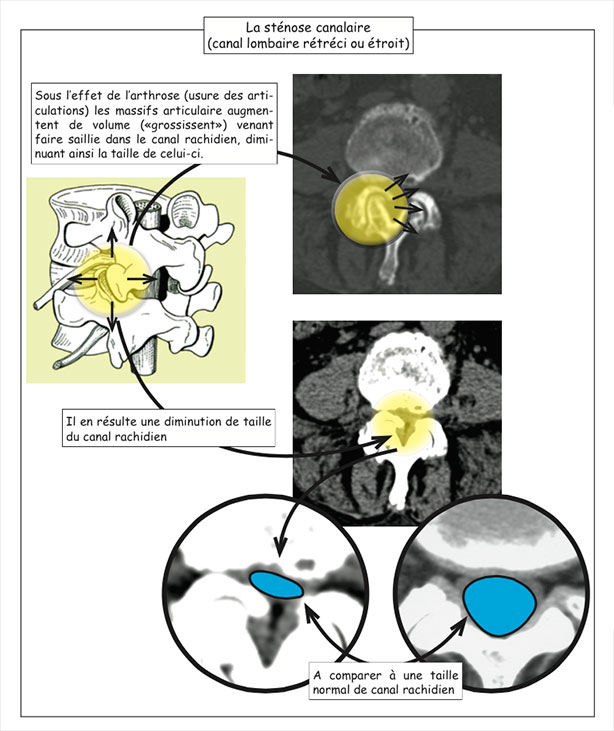
Ce rétrécissement, cette sténose du canal rachidien va entraîner une compression des éléments nerveux contenus dans le canal rachidien et être à l’origine des signes suivants :
• Difficultés à la marche : typiquement au début de la marche tout est normal puis progressivement s’installent des douleurs, une sensation de faiblesse des membres inférieurs, des sensations d’engourdissement, de fourmillement, de picotement des jambes ; l’ensemble de ces signes vont plus ou moins rapidement imposer l’arrêt de la marche. Puis, progressivement, avec le repos, ces sensations disparaissent, les douleurs s’apaisent permettant ainsi de reprendre la marche, mais elles réapparaîtront ensuite après le même délai de marche (c’est la claudication neurogène intermittente).
• Douleurs des membres inférieurs (sciatique) survenant soit au repos soit à l’effort.
• La survenue d’une paralysie plus ou moins importante des membres inférieurs ou des fonctions sphinctériennes est théoriquement possible mais rare.
Seule l’intervention chirurgicale permet d’élargir le diamètre du canal rachidien. Les douleurs peuvent toutefois être atténuées par un traitement médical conservateur : antalgiques, anti-inflammatoires, infiltrations, associés ou non à une rééducation (kinésithérapie, physiothérapie, ... etc.).
L’élément déterminant pour décider d’une intervention est donc votre tolérance à cette situation. Il n’y a pas d’inconvénient majeur à attendre, le risque de paralysie est rare et le fait de différer la chirurgie ne modifiera pas le résultat attendu. Une intervention est envisagée quand le patient a eu un traitement médical complet et qu’il en « a marre d’avoir mal ». Il n’y a pas urgence à opérer en dehors des cas suivants :
• Déficit moteur (sciatique paralysante),
• Douleur intolérable non soulagée par les morphiniques (sciatique hyperalgique),
• Syndrome de la queue-de-cheval (troubles périnéaux, dysfonctionnements sphinctériens en particulier urinaires)
Quelles sont les précautions à prendre avant l'opération ?
• Vérifier qu’il vous a bien été communiqué un rendez-vous de consultation de pré- anesthésie ; que vous êtes en possession du questionnaire médical à fournir au médecin anesthésiste.
• Qu’il vous a été communiqué un rendez-vous de consultation avec votre chirurgien au plus proche de l’intervention afin de poser les dernières questions auxquelles vous avez pensez depuis votre premier entretien ; il vous appartiendra également de fournir un bilan infectieux préopératoire, variable fonction de l’intervention prévue : examen cytobactériologique des urines, numération formule sanguine, dosage de la CRP, prélèvements cutanés à visée bactériologique, recherche de foyers infectieux ORL ou stomatologiques... etc.
• Plusieurs documents vous serons remis. L’un concerne les infections nosocomiales et notamment les techniques de préparation cutanée à effectuer avant toutes inter- ventions chirurgicales. L’autre a pour but de vous aider à mettre en place, 4 ou 5 jours avant votre intervention, un régime alimentaire (régime pauvre en résidu) visant à minimiser les inconvénients digestifs (constipation, ballonnements intesti- naux) secondaires à la prise d’antalgiques puissants (morphine).
• Certaines interventions peuvent nécessiter une transfusion sanguine, il vous sera alors proposé une politique d’épargne sanguine : prescription de fer, d’EPO ou autotransfusion.
• Si cela vous concerne, il vous sera demandé un effort vis-à-vis d’une prise en charge d’un tabagisme dans la période péri-opératoire. Un document vous sera délivré à ce sujet. Il faut en effet savoir que la poursuite d’un tabagisme en période péri-opératoire multiplie par 3 les risques d’infection du site opératoire et par 8 les risques d’absence de consolidation d’une éventuelle greffe osseuse.
Comment se déroule l'opération ?
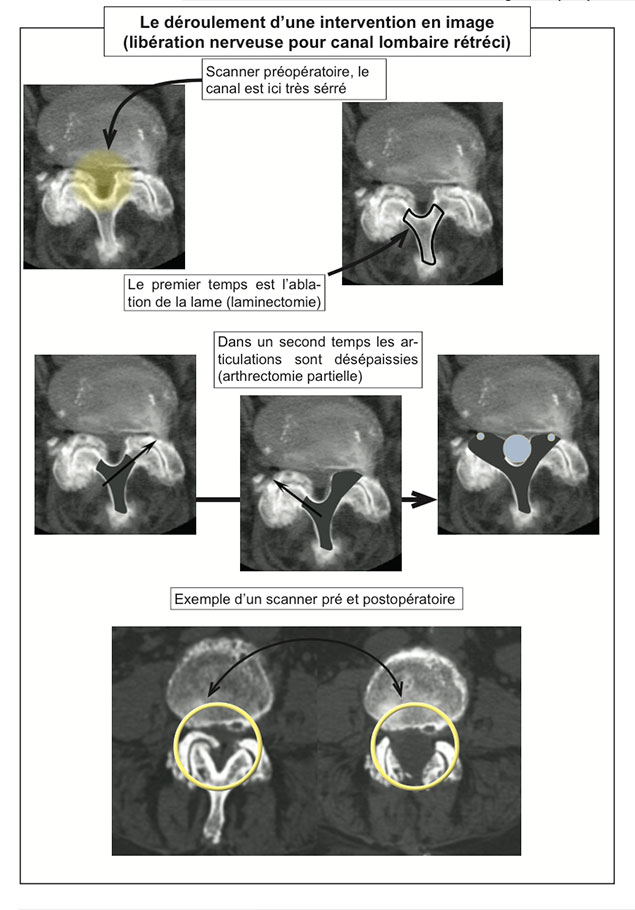
• Le but de l’opération est de supprimer la compression des éléments nerveux. Pour cela, il faut supprimer une partie des tissus qui obstruent le canal (formations osseuses, surfaces articulaires, ligaments, voire parties des disques intervertébraux).
• L’intervention se fera sous anesthésie générale. L’anesthésiste vous en précisera les modalités et les risques. Une sonde urinaire est généralement mise en place dès le début de l’anesthésie. Un court examen radiologique, pratiqué sur la table d’opération, permet de localiser la partie du canal rachidien rétrécie et de déterminer précisément l’emplacement de l’incision cutanée. La longueur de celle-ci dépend du type de sténose qui peut se limiter à une vertèbre ou s’étendre au contraire à plusieurs.
• Une fois les tissus incisés, le chirurgien écarte les muscles du dos de part et d’autre pour avoir accès au canal. Les actes chirurgicaux peuvent ensuite être différents selon le type de sténose. En fonction, du diagnostic, de l’examen clinique et des re sultats radiographiques, l’opération va consister à ôter des fragments d’os ou d’articulation, des tissus ligamentaires ou une hernie discale. Chaque cas étant différent, les modalités précises de l’intervention vous seront précisées par votre chirurgien.
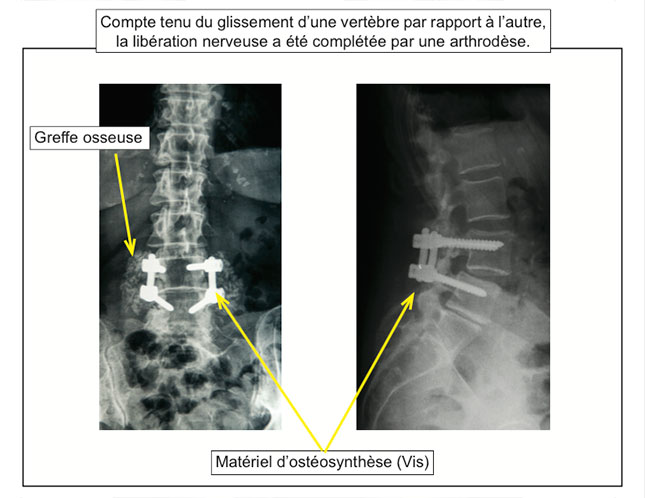
• Cette libération des éléments nerveux est le geste de base, en fonction de l’importance de la résection osseuse effectuée ou dans certaines situations (présence par exemple d’un glissement d’une vertèbre par rapport à une autre en préopératoire), il va être nécessaire d’unir, de coller, 2 vertèbres l’une par rapport à l’autre. Ce geste, en langage chirurgical, est dénommé arthrodèse. Elle implique le plus souvent l’utilisation d’implants (vis, plaques ...etc.) et la réalisation d’une greffe osseuse.
Quelles sont les suites de l'intervention ?
• Après l’intervention, vous ressentirez des douleurs désagréables dans la région opérée et dans le dos. Elles seront, en règle générale, très bien soulagées par la prise d’antalgiques.
• Des difficultés à uriner apparaissent fréquemment dans les premières 24 heures après l’opération (lorsqu’une sonde urinaire n’a pas été mise en place initialement). La vessie doit alors être vidée à l’aide d’une sonde vésicale. Des ballonnements intestinaux désagréables peuvent également survenir d’ou l’interêt du régime sans résidu qui vous a été proposé.
• En règle générale dès le lendemain de l’intervention vous aurez la possibilité de vous levez, tout d’abord et pendant quelques jours, avec l’aide d’un kinésithérapeute, puis tout seul. Plus vite vous regagnerez votre autonomie plus vite les douleurs postopératoires et les troubles du transit disparaitront. Il est très important de vous mobiliser rapidement.
• En fonction du type de chirurgie effectuée la position assise pourra être interdite, en moyenne les 4 premières semaines suivant l’intervention, vous aurez alors la possibilité soit de marcher soit de rester couché. Il est également possible qu’une ceinture de contention lombaire soit prescrite pour une période variant de 6 semaines à 3 mois.
• Le plus important est probablement de bien respecter les consignes de mobilisation et d’utilisation de votre dos qui vous serons enseignées.
Quelles sont les éventuelles complications ?
D’une manière générale, l’acceptation d’une prise de risque de complication ou d’incident, même exceptionnel, mais éventuellement grave, est la contrepartie inévitable de l’efficacité du traitement proposé, quel qu’il soit, même médical. L’absence de traitement elle-même n’est jamais dénuée de risque. Il est difficile de donner un pourcentage exact de complication, car le risque pris est essentiellement individuel, dépendant plus de chaque patient, de ses antécédents et de ses particularités, que de la statistique brute. La chirurgie a ses limites, elle ne permet jamais de refaire aucun organe, aucune articulation, à l’identique de la nature ; d’inévitables séquelles (ne serait-ce que cicatricielles), le plus souvent mineures, doivent être acceptées en contrepartie du bénéficie obtenu ; un résultat n’est jamais garanti d’avance, même avec les techniques les plus éprouvées et les plus fiables.
L’anesthésie, qu’elle soit générale, péridurale, locorégionale ou locale, comporte ses propres risques. Les médecins anesthésistes vous donneront toutes les explications nécessaires lors des consultations spécifiques préopératoires.
Ces généralités rappelées, il faut énumérer les complications les plus fréquentes et les plus graves pouvant survenir au cours ou au décours de l’intervention chirurgicale envisagée : échec de l’intervention réalisée, infection, hématome, désunion cicatricielle, retard ou trouble de cicatrisation, nécrose cutanée, cicatrice disgracieuse ou douloureuse, phlébite, embolie pulmonaire, compression vasculaire, nerveuse ou oculaire (n’entraînant que très exceptionnellement une cécité), paralysie, rupture ou défaillance d’implant ou de matériel d’ostéosynthèse, retard de consolidation, pseudarthrose, ...etc. La plupart de ces complications guérissent sans séquelles, d’autres nécessitent un traitement approprié, parfois même une nouvelle intervention chirurgicale ; certaines peuvent laisser persister des séquelles fonctionnelles graves et définitives.
Quelques risques sont propres à cette chirurgie :
• Des troubles de la sensibilité dans le membre inférieur (engourdissements), qui peuvent réapparaître ou s’accentuer. L’expérience montre qu’ils disparaissent généralement de façon progressive.
• Le risque d’une paralysie partielle ou totale d’un segment musculaire (au niveau du pied le plus souvent). Ceci peut être temporaire mais malheureusement aussi définitif.
• Le risque de fuite du liquide céphalo-rachidien. Cette complication peut survenir même si, lorsque les méninges sont déchirées pendant l’intervention, elles sont recousues et que l’on essaie de compléter leur étanchéité.
• Comme toute opération comportant une greffe osseuse (une arthrodèse), il existe un risque de non consolidation de celle-ci (pseudarthrose). Il est d’autant plus fréquent que certains facteurs sont présents : diabète, artérite, tabagisme, alcool.
• Le risque d’infection du site opératoire est élévé dans ce type de chirurgie, c’est à nouveau souligner la nécessité de ce mobiliser rapidement après l’intervention, il faut éviter de rester sur le dos c’est à dire sur la cicatrice. En cas d’infection une réintervention sera nécessaire, ainsi qu’un traitement par antibiotiques.
Quelles sont les chances de succès ?
L’objectif essentiel de l’intervention va être de contrôler les signes relatifs à la compression des nerfs dans le canal rachidien. Ainsi l’intervention va être très active sur les troubles de la marche, les douleurs des membres inférieurs, les sensations d’engourdissement de fourmille- ments et de picotements des membres inférieurs à la marche.
Le traitement chirurgical est en revanche peu actif sur la lombalgie (douleurs du bas du dos). Il n’est jamais possible d’assurer que des troubles sensitifs objectifs (diminution de la sensibilité, zone d’hypersensibilité) ou moteurs (paralysie plus ou moins importante d’un groupe musculaire du membre inférieur) disparaîtront complètement : la racine nerveuse peut avoir été comprimée trop longtemps et avoir été abîmée. Il en sera de même d’éventuels troubles sphinctériens (perte des fonctions urinaires ou anales). Enfin il faut savoir qu’en cas de paralysie préopératoire les récupérations, si elles surviennent, sont très lentes, plusieurs mois.
Les lésions responsables d’une sténose du canal rachidien étant dégénératives, c’est à dire secondaire au vieillissement de la colonne vertébrale, elles seront toujours susceptibles de réapparaître plusieurs années après l’intervention.
On voit donc que la décision du traitement chirurgical ou du traitement médical est à prendre en toute connaissance de cause après avoir compris le pourquoi de l’intervention, posé des questions à votre chirurgien, vous être entretenu avec votre médecin traitant et en avoir discuté dans votre milieu familial.
Ce document ne peut évidemment être complet; il vous appartiendra au cours de l’entretien avec le médecin de poser toutes les questions qui peuvent vous préoccuper lors de la consultation pré-opératoire.
Télécharger cette fiche en PDF
-
Un problème pour ouvrir ces documents ?
Téléchargez Adobe Reader (PDF)



